J. Vaquero, J.C. Monllau, X. Pelfort y P. Ripoll
Servicio de Cirugía Ortopédica y Traumatología. 'Hospital General Universitario Gregorio Marañon de Madrid.
Universidad Complutense de Madrid. BIMAS - Hospitales del Mar y de l'Esperanca.
Universitat Autónoma de Barcelona, Hospital UPS San Carlos. Murcia.
Objetivo. Realizar un estudio del trasplante meniscal a partir de nuestra experiencia y la revisión de la bibliografía. Resultados. Los resultados de la series clínicas publicadas y de las aquí presentadas confirman de nuevo que el trasplante meniscal alogénico (TMA) proporciona resultados satisfactorios en alrededor del 80% de casos; que cicatriza a la periferia en aproximadamente 6 semanas, aunque la plena incorporación es mucho más lenta; que la técnica artroscópica aunque difícil es reproducible; que no se producen fenómenos de rechazo y que, finalmente, aunque no pueda considerarse un procedimiento estándar, sí que es una opción terapéutica definida para la rodilla con síndrome postmeniscectomía.
Conclusiones. Por el contrario aún nos quedan por resolver muchas incógnitas. La valoración de los resultados es poco fiable ya que no existe una escala funcional apropiada para juzgar a los pacientes sometidos a un TMA y además la valoración clínica es a todas luces insuficiente, debiendo tener en cuenta en el futuro la mejoría de las condiciones locales mediante escintigrafía y revisiones artroscópicas sistemáticas. Además, aún no se han podido determinar las propiedades biomecánicas del tejido trasplantado y por lo tanto su supuesto efecto condroprotector. Esta técnica, que ha dado sus primeros pasos, se presenta sin embargo como un camino atractivo y prometedor para evitar los efectos devastadores de la meniscectomía a largo plazo.
Palabras clave: rodilla, menisco, trasplante, técnica, resultados, complicaciones.
Meniscal transplantation: technique, results and complications
Aim. To study meniscal transplantation based on our experience and a literature review. Results. Published clinical series and those presented here confirm that meniscal transplantation produces satisfactory results in about 80% of cases. The margins heal in about 6 weeks, although complete integration is much slower. The arthroscopic technique, although difficult, is reproducible and no rejection phenomena occur. Finally, although it cannot be considered a standard procedure, it is a definite therapeutic option for knees with postmeniscectomy syndrome. Conclusions. Many questions must still be resolved. The assessment of the results is not very reliable because there is no appropriate functional scale for judging people undergoing meniscal transplantation. In addition, the clinical assessment is insufficient and should take into account in the future the improvement of local conditions by radionuclide scanning and systematic arthroscopic follow-up. On the other hand, it has not yet been possible to determine the biomechanical properties of the transplanted tissue and, consequently, evalúate its supposed chondroprotective effect. This technique has only taken its first steps, but it appears to be an attractive and promising way to avoid the devastating long-term effects of meniscectomy.
Key words: knee, meniscus, transplantation, technique, results, complications.
Ver PDF
Trasplante meniscal: técnicas y resultados y complicaciones
P. L. Ripoll de los Cobos
J. Vaquero Martín
Introducción
La meniscectomía ha sido, durante muchos años, el tratamiento de elección en las roturas meniscales desplazadas, con excelentes resultados clínicos a corto plazo hasta que se demostró la aparición de signos degenerativos, como osteofitos, estrechamiento de la interlínea y aplanamiento del cóndilo femoral en el lado intervenido poco tiempo después de la cirugía. En varios estudios clínicos se ha demostrado la presencia de cambios degenerativos irreversibles en el cartílago después de una meniscectomía. La mayoría de los autores aceptan que la alteración de las condiciones mecánicas dispara la cascada de procesos biológicos que degradan el cartílago articular.
No fue hasta los años setenta cuando se inició la polémica entre la meniscectomía parcial o total. Hasta entonces, ante una rotura de menisco se abogaba por la meniscectomía total. De hecho, Tapper y Hoover, al estudiar las secuelas de las meniscectomías, no vieron diferencias clínicas significativas entre las meniscectomías parciales y totales. Después de una meniscectomía total, el área de contacto articular disminuye un 50-70 %, aumentando entre dos y tres veces las solicitaciones en esa zona, más significativas cuanto menores son las cargas. La meniscectomía parcial mejora estas cifras, al reducir el contacto un 10% y aumentar un 65% las presiones.
La degeneración del cartílago articular también se ha relacionado con las lesiones crónicas del ligamento cruzado anterior (LCA). Un LCA funcional es la mejor garantía para preservar el cartílago articular de la degeneración.
Andersson-Molina et al. compararon la evolución de dos grupos de pacientes sometidos a meniscectomía total y parcial durante catorce años. Vieron que el rango de movilidad articular era menor en la rodilla con meniscectomía total que en la rodilla contralateral sana. No encontraron diferencias entre la meniscectomía parcial y la rodilla contralateral. Tampoco observaron diferencias en el desplazamiento antero-postenor. La fuerza muscular entre la rodilla operada y a no operada en fue similar ambos grupos, aunque la escala de Lysholm era algo inferior que en las rodillas sanas. Tampoco vieron diferencias en la alineación de los ejes del miembro inferior en ninguno de los grupos intervenidos. En cuanto a las imágenes radiográficas, no se encontraron diferencias entre ambos grupos intervenidos. Catorce años después de la meniscectomía parcial, 5 de los 18 pacientes presentaron cambios degenerativos, incluidos cuatro casos con reducción del espacio interarticular. Entre los pacientes sometidos a meniscectomía total, 6 de los 18 pacientes presentaron cambios degenerativos, entre ellas, cinco reducciones del espacio articular mientras que sólo cuatro de las 36 rodillas control presentaron signos degenerativos y dos, reducción del espacio articular. Tampoco Schimmer et al. vieron diferencias entre los pacientes intervenidos con meniscectomía parcial o total a los doce años, aunque ambos grupos presentaron una escala de Lysholm inferior al grupo control.
No podemos olvidar que la introducción de la artroscopia supuso una revolución y Northmore-Ball et al., comparando meniscectomías abiertas totales y parciales con artroscópicas parciales, señalaron los mejores resultados de estas últimas.
Trasplante meniscal alogénico (TMA)
Los injertos meniscales proceden, generalmente, de donantes multiorgánicos que, una vez descartada cualquier enfermedad infectocontagiosa, deben ser almacenados y, en ocasiones, también esterilizados. En la década de los años ochenta, los bancos de tejidos utilizaron con este propósito el óxido de etileno y el glutaraldehído, pero pronto los abandonaron, puesto que se comprobó que inducían sinovitis crónica y daño articular.8,9 La esterilización con rayos gamma también ha sido empleada; sin embargo, las dosis recomendadas para inactivar el ADN vírico (3 Mrads) debilitan de forma permanente la estructura del colágeno.8
La liofilizacíón consiste en la deshidratación del injerto mientras se congela en vacío. Su aplicación en injertos meniscales conlleva la destrucción de todos los antígenos y enzimas, pero también la degradación de la sustancia fundamental. es decir, sólo queda el colágeno del menisco original, que deberá ser ulteriormente invadido y repoblado por fibro-condrocitos del huésped. Wirth et al.10 observaron mediante resonancia magnética (RM) que los aloinjertos liofilizados se encogían significativamente, pues la liofilización produce cambios en las propiedades estructurales del aloinjerto y, presumiblemente, en su comportamiento mecánico.
La criopreservación progresiva hasta -180 °C conserva las células viables en el aloinjerto trasplantado. Sin embargo, el proceso exige el uso de un medio de conservación, como glucerol o dimetilsulfóxido, que evite la formación de cristales en el interior de la célula en los procesos de congelación o descongelación y la consiguiente muerte celular.9 Es, sin duda, la congelación a -80 °C la técnica de procesado más sencilla y barata. Este proceso desnaturaliza los antígenos de histo-compatibilidad y destruye las células del donante, aunque preserva la ultraestructura del colágeno9 y obliga a tomar los injertos del donante en condiciones de esterilidad.
Debe mencionarse también la posibilidad de trasplantar meniscos frescos, incubados con suero del receptor, desarrollada en la Universidad de Gante.11 Mantiene en el aloinjerto trasplantado fibrocondrocitos viables con funciones celulares normales, desde el momento mismo de la intervención, pero hay que destacar la dificultad logística que supone la coordinación entre la obtención del aloinjerto y del suero del receptor, con fecha de caducidad, el tiempo de cultivo y el momento del trasplante. Por otra parte, en el terreno experimental se ha podido demostrar que no existen restos de ADN celular del donante un mes después de efectuado un TMA, por lo que resulta cuestionable la utilidad final del procedimiento.12
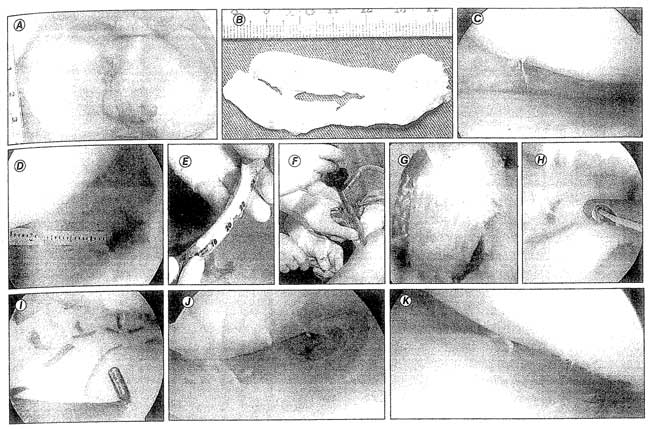
Técnica quirúrgica (Fig. 105-1)
En el momento actual existen dos tendencias: dejar unos pequeños tacos óseos a nivel de los cuernos meniscales o un raíl uniendo ambos cuernos para favorecer su fijación dentro de los túneles o confiar el anclaje inicial del injerto a unas suturas, mientras se produce la unión fibrosa de los cuernos meniscales al hueso del interior de los túneles. Inicialmente, las técnicas quirúrgicas propuestas requerían la realización de una pequeña artrotomía, aunque muchos cirujanos realizaban el trabajo con la asistencia del artroscopio. A fínales de los años ochenta, Keene13 demostró la posibilidad de realizar el implante por vía totalmente artroscópica, siendo la tendencia actual, tanto utilizando o no injertos con tacos óseos.
Preparación del injerto
Tratándose de injertos congelados, se deberán dejar durante 24 horas a 4 °C y medía hora en suero fisiológico a 37 °C para conseguir la descongelación progresiva. Posteriormente, se resecarán todos los tejidos perimeniscales dejando limpio el muro. En el caso de decidirse por una fijación ósea, el tallado de las pastillas ha de ser muy exacto. Se deben dejar fragmentos cónicos de 6 mm de diámetro y algo menos de 1 cm de longitud. Para conseguir más exactitud han sido muy útiles las fresas de cirugía percutánea del pie por su precisión tanto para cortar el bloque óseo como para perfilar las pastillas, a través de las cuales se pasó un hilo de seda del n° 2. Damos un punto vertical en la unión del tercio medio con el posterior para facilitar la colocación inicial del injerto.
Preparación del lecho meniscal
Tras extirpar correctamente los restos meniscales, se cruenta el muro rneniscal con un sinoviotomo agresivo y efectuamos perforaciones a intervalos de 0,5 cm, con el punzón que se utiliza para la técnica de microfracturas, hasta provocar un abundante sangrado, lo cual favorecerá la cica trización periférica del implante.
Realización de los túneles de anclaje
El correcto anclaje de los cuernos meniscales resulta imprescindible para poder reproducir las propiedades biomecánicas y asegurar el resultado. Debemos reproducir la posición anatómica, pero, desde el punto de vista práctico resultan útiles las referencias radiográficas que se pueden reproducir intraoperatoriamente bajo ¡ntensificador de imágenes. Con la ayuda de una guía de ligamentos se pasarán dos agujas y, posteriormente, una broca canulada de 6 mm. La mayor dificultad se encuentra en la realización del túnel para el anclaje del cuerno anterior, ya que se corre el riesgo de violar la cortical tibial. Para conseguir esta posición anterior es necesario iniciar el túnel en la cortical externa para tener una cantidad suficiente de hueso alrededor.
Colocación del injerto
Desde fuera de la articulación y con cuidado de elegir la entrada y dirección adecuadas para no lesionar las estructuras vasculonerviosas, se pasarán dos hilos hacia el interior, que recuperarán los cabos del punto vertical que se dio al injerto. Así mismo, a través de los túneles, y con ayuda de un pasahilos, se recuperarán los hilos de tracción correspondientes a los cuernos meniscales. Tras dilatar la vía de entrada artroscópica, se traccionará suavemente de los tres hilos, al tiempo que con el gancho palpador se facilita el correcto posicionamíento del injerto. Puede usarse a modo de cánula un tubo de plástico biselado (tubo torácico) en cuyo interior se ha introducido el menisco.14 Cuando se utilizan pastillas óseas, hay que asegurarse de la correcta introducción de las mismas dentro de los túneles. Tras asegurar las suturas de ambos cuernos mediante un anudado a tensión, se dan puntos verticales de dentro a fuera, cada 5 mm, en toda la periferia rneniscal, con una sutura de Ti-Cron de 2-0. La utilización de una pistola de sutura aumenta la rapidez en relación con las clásicas agujas flexibles de sutura de dentro a fuera. Una vez pasados todos los hilos se anudan sobre la cápsula, comenzando por los más posteriores. Se comprueba que haya una correcta fijación rneniscal que permita los ejercicios de flexo-extension de la rodilla sin desplazamientos notables del injerto y se cierra dejando una aspiración.
Postoperatorio
Se comienzan de forma inmediata los ejercicios isomé-tricos y los ejercicios asistidos de flexo-extensión. Tras la retirada de los puntos, a los 10-15 días se autoriza la carga parcial con bastones, manteniendo una rodillera bloqueada en extensión una semana más y limitando, posteriormente, la flexión a 90° durante las seis primeras semanas, para no provocar una traslación excesiva del menisco suturado. La progresión en los ejercicios se ajusta al protocolo de lesiones del LCA.
figura 105-1. A. Meseta tibial con ambos meniscos congelados. B. Menisco extirpado. C. Muro meniscal preparado para sutura del aloinjerto. D. Medición de la longitud del defecto. E. Colocación del injerto en un tubo. f. Introducción del tubo en la articulación. G. Posicionamiento del taco óseo anterior. H.. Sutura del cuerno posterior. 1. Resultado final. J. Revisión a los 6 meses. S€. Revisión al año.
Complicaciones del trasplante meniscal
Errores de indicación
La indicación del trasplante meniscal debe ser estricta. La técnica es aplicable a pacientes menores de 50-55 años, que presenten una rodilla estable o en la que pensemos realizar un gesto estabilizador asociado (como la plastia del LCA), que presenten rodilla alineada y dolor incapacitante. El grado de artrosis previa es determinante en el resultado final y, por lo tanto, está contraindicado en artrosis graves. Finalmente, el paciente tendrá la motivación suficiente para cumplir el protocolo postoperatorio de forma estricta, teniendo en cuenta que es más largo e incapacitante que el de una simple meniscectomía,
Respecto al grado de artrosis, hay cierta discrepancia, ya que se da la paradoja de que esta cirugía podría dar mejores resultados en grados incipientes de deterioro del cartílago, que es cuando los pacientes no tienen dolor y, por lo tanto, no buscan una solución médica. La mayoría de los autores están de acuerdo en que el índice de fracasos se relaciona directamente con el deterioro del cartílago articular y que no debe realizarse con un grado 4 en la clasificación de Outer-bridge.8 Cameron y Sana15 consiguieron una mejoría clínica en pacientes artrósicos a los que se les implantó un menisco y Stone y Walgenbach16 presentaron los resultados de 48 TMA realizados en rodillas degenerativas (el 25% de los Pacientes eran mayores de 58 años). La mayoría de los Pacientes experimentaron una mejoría significativa del dolor Y de los niveles de actividad preoperatorios y el índice de fracaso fue sólo del 13%.
Parece que los resultados del trasplante meniscal son mucho más predecibles en pacientes con daño articular moderado o leve. Sin embargo, aunque el TMA tiene peores expectativas en la rodilla degenerativa, las últimas publicaciones sugieren que incluso en estos casos el aloinjerto puede sobrevivir y mejorar el nivel funcional del paciente.
Problemas biológicos
Anatomía del menisco externo e interno. Son conocidas las diferencias anatómicas y biomecánicas que existen entre el menisco externo e interno. Se ha dicho que los resultados de la sustitución del menisco externo son clínicamente peores que los del interno.2,17,18 Esto mismo hace pensar a otros que las acciones sobre el menisco lateral tienen mejores resultados que sobre el interno. Cole et al.19 revisaron a 40 pacientes con TMA, 25 internos y 15 externos. Después de dos años no encontraron diferencias entre unos y otros, aunque los pacientes operados del menisco externo mostraron mayor satisfacción.
Disminución de tamaño del injerto meniscal colocado. Este fenómeno se ha relacionado con el uso de injertos liofilizados así como con la fijación del menisco mediante suturas sin tacos óseos.20 La fijación con hueso contra hueso, aunque disminuye la incidencia, no lo evita. Goble y Kane21 encontraron 12 casos de encogimiento en una serie de 212, de los cuales sólo cinco no tenían la fijación adecuada.
Errores técnicos
El fracaso de esta cirugía va a depender más de errores técnicos que de complicaciones biológicas o mecánicas. Es una técnica larga y laboriosa que conlleva una inevitable curva de aprendizaje y requiere una metodología muy exigente. Entre los errores que pueden hacer fracasar la intervención podemos destacar los siguientes:
Tamaño del injerto. Es el problema técnico más frecuente y todos los cirujanos que realizan trasplantes se han encontrado en algún momento con problemas de discordancia resultados mientras que sólo los tuvieron el 47% de los injertos suturados. Garrieron y Saha,15 por el contrario, demostraron un 87% de buenos resultados en injertos radiados sin anclaje óseo en pacientes con signos degenerativos incipientes.
No podernos olvidar que, en muchas ocasiones, se efectúan con el TMA otras técnicas que ayudan a preservar la articu'ación, como la reparación ligamentosa o del cartílago articular.
Complicaciones
La artrofibrosis es la complicación más frecuente, llegando al 25% de los casos en alguna de ellas,34 aunque pueden tratarse con artrólisis artroscópica. La asociación a una plastia de LCA y la inmovilización prolongada pueden favorecer este fenómeno.
La infección es rara en esta cirugía y sólo se han descrito dos casos en la literatura.
En los injertos congelados, las células se destruyen y la inmunogenicidad es menor. Para algunos autores, los derrames o las sinovitis persistentes en el postoperatorio podrían ser expresiones de reacciones de rechazo menores.8!, habiéndose aconsejado un ajuste del sistema antigénico HLA entre donante y receptor. Sólo existe un caso comprobado de rechazo agudo de un injerto criopre-servado descrito en la literatura.35
Un meta-análisis ha señalado un 8% de roturas de los meniscos trasplantados.36 siendo su tratamiento similar al de los meniscos normales, reparar cuando sea posible y debridar si es necesario.22
Implantes meniscales de colágeno
Es difícil conseguir sustitutos meniscales, pues la congruencia meniscal con las superficies articulares se consigue con el desarrollo embrionario y el crecimiento y la morfología del menisco no es sencilla de imitar ya que los fibrocartílagos presentan mayor radio de curvatura en sus extremos.3738 Además, biomecánicamente, el menisco humano se caracteriza por tener una gran capacidad de tensión-relajación, quedando aprisionado entre las superficies femoral y tibial, según la posición articular, sin presionar el cartílago.39 Con la flexo-extensión, los meniscos se adaptan a los diferentes radios de curvatura de las superficies articulares tanto en el plano sagital y coronal.
Tratando de encontrar otra vía para la solución de una lesión meniscal compleja y extensa en un individuo activo, se han empleado sustitutos meniscales sintéticos, como Teflon®, Dacron® o fibra de carbono4042 hasta que Steadman y su grupo43-45 desarrollaron y comercializaron un sustituto meniscal (collagen meniscal scaffoid, CMI) de colágeno tipo 1, con un grosor de 8 mm y una longitud de 7,5 cm, Procedente del tendón de Aquiles bovino joven, al que añadieron ácido hialurónico y condroitín sulfato.
La indicación principal para colocar un sustituto meniscal es una rodilla con amplia meniscectomía y dolor del compartimento femorotibial interno, estable o susceptible de ser estabilizada, mediante reconstrucción previa o simultánea del ligamento cruzado anterior, y con una buena alineación femorotibial, siempre y cuando haya restos de muro meniscal.
De existir una mala alineación deberá corregirse previamente o simultáneamente mediante osteotomía. Por último, hay que señalar que una sustitución meniscal no debe realizarse en rodillas con el cartílago articular degenerado (artritis reumatoide o lesiones condrales grado III o IV de Outer-bridge). Algunos autores fijan el tope de edad de los candidatos entre los 40 y los 50 años.
En pacientes jóvenes meniscectomizados con una rotura de ligamento cruzado anterior (LCA), los CMI pueden estar indicados para conseguir una actividad cotidiana y laboral normales y prevenir la degeneración del cartílago articular. La combinación de una plastia de LCA con un CMI debe aportar mayor estabilidad mecánica a la articulación de la rodilla que la regulación meniscal o la resección del mismo. Una rodilla estable facilita la incorporación de la plastia ligamentosa.
Técnica quirúrgica
El paciente se coloca en decúbito supino, con isquemia en el muslo correspondiente. Las vías de abordaje son para-rrotuliana medial y lateral. Se efectúa la meniscectomía respetando el muro meniscal y los anclajes del menisco en su porción anterior y posterior. Se mide el tamaño de la resección y se adapta el implante, dejándolo en suero fisiológico para su hidratación.
Tras refrescar el muro meniscal se procede a medir el tamaño de la lesión y se introduce el implante. Se efectúa un abordaje retroligamentario interno, para permitir la salida de la aguja y realizar la sutura de la zona posterior del implante, con un protector para no dañar las estructuras anatómicas posteriores.
Inicialmente, se sutura el CMI al muro meniscal con suturas dentro-fuera.
En el postoperatorio se indica una férula de yeso en extensión durante dos semanas, comenzando, después, ¡a fisioterapia con ortesis durante otras seis semanas para poder realizar las actividades diarias normales. Se permite la carga parcial a partir de la 6a semana y, total en la 8a semana.
Evaluación de resultados
Los implantes meniscales buscan la regeneración del tejido meniscal a partir de una "plantilla" o soporte. Son como un andamio en el que migran fibrocondrocitos produciendo sustancia cartilaginosa fundamental. El soporte de colágeno se reabsorbe en un 90-95%, entre los 6 y los 12 meses, en perros.44 El CMI es un material compatible y reabsorbible que soporta el crecimiento de nuevo tejido en su interior.40'45 En cuatro biopsias, Reguzzoni et al.46 detectaron una estructura tridimensional a los seis meses del implante de CMI, observando la presencia en su interior de células no inflamatorias y vasos que terminan construyendo un modelo semejante al menisco. El nuevo tejido meniscal que se regenera es funcionalmente aceptable y no desencadena efectos adversos. Por su parte, Steadman y Rodkey40 demostraron en tres biopsias la formación de fibrocartílago.
Los resultados del CMI publicados en la literatura indican, en general, buenos resultados, aunque se deben matizar, pues frecuentemente hay problemas. Steadman y Rodkey40 revisaron 8 casos con una evolución de 5-6 años. En todos los casos observaron una mejoría de la valoración de Lysholm y también mejoró la valoración subjetiva del paciente y la escala de dolor. En la RM encontraron que el cartílago articular no presentaba alteraciones.
Zaffagnini et al.,47 observaron a otros ocho pacientes durante 6-8 años y comprobaron que todos los pacientes volvieron a su trabajo a los tres meses de la cirugía. Al efectuar nuevas revisiones, dos casos presentaron peores resultados que a los dos años de la cirugía, y cuatro casos referían dolor soportable. Con la imagen vieron que seis casos presentaban un espacio articular preservado, sin cambios, pero lo que resulta más llamativo son las imágenes de la RM, en la que cinco pacientes presentaban una degeneración mixoide, dos, señal normal pero con tamaño reducido y en un caso se había reabsorbido el implante.
López-Hernández et al.48 esperaron entre 4 y 6 meses para incorporar a sus pacientes al mundo laboral (tras realizar implante más plastia de LCA) y tuvieron 8 reabsorciones del implante a los 6 meses (25%). Éstas no aumentaron en los controles realizados a los 12 meses, lo que les hace sospechar que la causa puede ser el rechazo del material o un defecto de técnica al dejar demasiada laxitud o demasiada rigidez en el anclaje del menisco.
La colocación de un sustituto meniscal requiere un equipo entrenado y coordinado, pues la cirugía debe realizarse contrarreloj para preparar el lecho meniscal y adaptar el sustituto. Además, no es fácil calcular la longitud exacta de la lesión y evitar el desplazamiento del implante sin olvidar que el acceso al compartimento interno con un LCA roto es complejo, pues el platillo está subluxado y el compartimento medial, cerrado. Puede ser una solución funcional adecuada que presenta inconvenientes y problemas que requieren nuevos estudios y desarrollos técnicos antes de que la técnica se generalice.
Desconocemos si los sustitutivos meniscales, sean injertos o, implantes, protegen la degeneración articular. Experi-mentalmente, se ha demostrado49 que el injerto meniscal provocaba alteraciones en el cartílago articular y, por su parte, Rath et al.31 comprobaron clínicamente que el espacio ¡nterarticular disminuía a los dos años de la cirugía. Lo que no podemos saber es cómo habrían evolucionado esas rodillas sin un injerto meniscal. De hecho, algunos autores45 recomiendan injertos y sustitutos meniscales como indicación en rodillas artrósicas con estadios leves para detener el proceso.
Referencias
1. Tapper EM, Hoover NW. Late result after meniscectomy. J Bone Joint Surg.Am 1969; 51:517-26.
2. McNicholas MJ, Rowley DI, McGurty D, Adalberth T, Abdon P, Lindstrand A et al. Total meniscectomy in adolescence. A thirty-year follow-up. J Bone Joint Surg.Br 2000; 82:217-21.
3. Baratz ME, Fu F, Mengato R. Meniscal tears: the effects of meniscectomy and repair on intrarticular contact areas and stresses in the human knee. Am J Sports Med 1986;14:270-5.
4. Ahmed AM, Burke DL. In vitro measurement of static pressure distribution in synovial joints: Part 1. Tibial surface of the knee. J Biomech Eng 1983;105:216-25.
5. Andersson-Molina H, Karlsson H, Rockborn R ArthrocosDic partial and total meniscectomy: a long-terr follow-up study with matched controls. Arthroscopy 20Q2; 18:183-9.
6. Schimmer RC, Brulhart KB, Duff C, Glinz W. Arthrroscopic partial meniscectomy: a 12 year follow-up and two-step evaluation of the long-term course. Arthroscopy 1998;14:136-42
7. Northmore-Ball M, Dandy D, Jacson R. Arthroscopic, open partial and total meniscectomy. J Bone Joint Surg Br 1983;65:400-5.
8. Rodeo SA. Meniscal allografts - Where do we stand? Am J Sports Med 2001;29:246-59.
9. Kuhn JE, Wojtys EM. Allograft meniscus transplantation Clin Sports Med 1996;15:537-56.
10. Wirth CJ, Peters G, Miiachowski KA, Weismeier KG, Kohn D Long-term results of meniscal allograft transplantation Am J Sports Med 2002;30:174-81.
11. Verdonk R. Alternative treatment for meniscal injuries J Bone Joint Surg Br 1997;79:866-73.
12. Stollsteimer GT, Shelton WR, Dukes A, Bomboy AL. Meniscal allograft transplantation: a 1-to-5-year follow-up of 22 patients Arthroscopy 2000;16:343-7.
13. Keene GCR, Paterson RS, Teague DC. Advances in arthroscopic surgery. Clin Orthop 1987;224:64-9.
14. Vaquero J, Ripoll R del Corral A, de Prado M. Trasplante meniscal por vía artroscópica. Cuadernos de Artroscopia 2001;16:37-41.
15. Cameron JC, Saha S. Meniscal allograft transplantation for unicompartimental artritis of the knee. Clin Orthop 1997;337:164-71.
16. Stone KR, Walgenbach A. Meniscal Allografts in patients with severe arthrosis. Abstracts book of the Meniscus Transplantation Study Group, American Academy of Orthopedic Surgeons Annual Meeting; February 2003. New Orleans.
17. Ráber DA, Friederich NF, Hefti F. Discoid lateral meniscus in children. Long-term follow-up after total meniscectomy. J Bone Joint Surg.Am 1998;80:1579-86.
18. Sekiya JK, Ellingson Cl. Meniscal allograft transplantation. J Am Acad Orthop Surg 2006;14:164-74.
19. Cole BJ, Dennis MG, Lee SJ et al. Prospective evaluation of allograft meniscus transplantation: a mínimum 2-year follow-up. Am J Sports Med 2006;34:919-27.
20. Kohn D, Wirth CJ. Meniscal transplantation. The Hannover expe-rience. En: Czitrom AA y Winkler H (ed.) Orthopaedic Allograft Surgery. Vienna: Springer-Verlag, 1996:253-9.
21. Goble EM, Kane SM. Meniscal allografts. En: Czitrom AA y Winkler H (eds.). Orthopaedic Allograft Surgery. Viena: Springer-Verlag, 1996:243-52.
22. Sohn DH, Toth AP. Meniscus transplantation. Current concepts. J Knee Surg 2008;21:163-72.
23. Pollard ME, Kang Q, Berg E. Radiographic sizing for meniscal transplantation. Arthroscopy 1995;11:684-7.
24. Alford W, Cole BJ. The indications and technique for meniscal transplant. Orthop Clin N Am 2005;36:469-84.
25. Gao J, Messner K. Natural healing of anterior and posterior attachments of the rabbit meniscus. Clin Orthop 1996;328:276-84.
26. Meakin JR, Shrive NG, Frank CB, Hart DA. Finite element analysis of the meniscus: the influence of geometry and material proper-ties on its behaviour. The Knee 2003;10:33-41.
27. Paletta GA, Manning T, Snell E, Parker R, Bergfeld J. The effect of allograft meniscal replacement on ¡ntrarticular contact pres-sures in the human knee. Am J Sports Med 1997;25:692-8.
28. Stone KR, Rosemberg T. Surgical Technique of meniscal replacement. Arthroscopy 1993;9:234-7.
29. Alhaki MM, Howell SM, Hull ML. How three methods for fixing a medial meniscal autograft affect tibial contact mechanics. Am J Sports Med 1999;27:320-8.
30. Van Arkel ERA, de Boer HH. Survival analysis of human meniscal transplantations. J Bone Joint Surg.Br 2002;84:227-31.
31. Rath E, Richmond JC, Yassir et al. Meniscal allograft transplantation. Two to eight year results. Am J Sports Med 2001;29:410-4.
32. Von Lewinski G, Miiachowski KA, Weismeier K, Kohn D, Wirth CJ. Twenty-year results of combined meniscal allograft transplantation, anterior cruciate ligament reconstruction and advance-ment of the medial collateral ligament. Knee Surg Spor Traumatol Arthrosc 2007; 15:1072-82.
33. Miiachowski KA, Weismeier K, Wirth CJ. Homologous meniscus transplantation, experimental and clinical results. Int Orthop 1989;13:1-11.
34. Felix NA, Paulos LE. Current status of meniscal transplantation. The Knee 2003;10:13-7.
35 Hamlet W, Liu SH, Yang R. Destruction of a cryopreserved meniscal allograft. A case for acute rejection. Arthropscopy 1997;13:517-21.
36 Matava MJ. Meniscal allograft transplantation: a systematic ' review. Clin Orthop 2007;455:142-57.
37 Arnoczky SP. Building a meniscus. Clin Orthop 1999;367(supl):S244-S53.
38. McDevitt C, Mukherjee S, Kambic H, Parker R. Emerging concepts of the cell biology of the meniscus. Current Opinion Orthop 2002;13:345-50.
39. Kobayashi M, Toguchida T, Oka M. Development of an artificial meniscus using polyvinyl alcohol-hydrogel for early return to, an continuance of, athletic life in sportspersons with severe meniscus injury. |: mechanical evaluation. The Knee 2003;10:47-51.
40. Mow VC, Wang CC. Some bioengineering considerations for tissue engineering of articular cartilage. Clin Orthop 1999;367(suppl):S204-23.
41 Klompmaker J, Veth RPH, Jansen HWB, Nielsen HKL, de Groot JH, Pennings AJ. Meniscal replacement using a porous polymer prosthesis: a preliminary study in the dog. Biomaterials 1996;17:1169-75.
42. Sgaglione NA, Steadman JR, Schaffer B, Miller MD, Fu FH. Current concepts in meniscus surgery: resection to replacement. Arthroscopy 2003;19:161-88.
43. Steadman JR, Rodkey WG. Tissue-engineered collagen meniscus ¡mplants: 5- to 6-year feasibility study results. Arthroscopy 2005;21:515-25.
44. Rodkey WG, Steadman JR, Shu-Tung L. A clinical study of collagen meniscus ¡mplants to restore the injured meniscus. Clin Orthop 1999;367(suppl):281-92.
45. Stone K, Steadman J, Rodkey W, Li S-T. Regeneration of meniscal cartilage with use of a collagen scaffold. J Bone Joint Surg Am 1997;79:1771-7.
46. Reguzzoni M, Manelli A, Ronga M, Raspanti M, Grassi FA. Histo-logy and ultrastructure of a tissue-engineered collagen meniscus before and after implantation. J Biomed Mater Res B Appl Biomater 2005;74:808-16.
47. Zaffagnini S, Giordano G, Vascellari A, Bruni D, Neri MP, lacono F et al. Arthroscopic collagen meniscus implant results at 6 to 8 years follow up. Knee Surg Sports Traumatol Arthrosc 2007;15:175-83.
48. López-Hernández G, Maestro A, Llopis JA, Leyes M, Forriol F. Implantes meniscales de colágeno (CMI) con rotura asociada del ligamento cruzado anterior. Rev Esp Ortop Traumatol (en prensa).
49. Mora G, Álvarez E, Ripalda P, Forriol F. Articular cartilage degeneration after frozen meniscus and Achilles tendon allograft transplantation: experimental study in sheep. Arthroscopy 2003;19:833-41.